Los papilomas están muy extendidos en la sociedad moderna. Según las estadísticas médicas, se observan de una forma u otra en el 80% de las personas y son pequeñas formaciones benignas similares a tumores en la piel y las membranas mucosas de diferentes partes del cuerpo. Son solo una de las manifestaciones de la infección por el virus del papiloma humano (VPH), cuyas cepas son más de 190 especies. Entre ellos, se distinguen los virus con riesgo oncogénico alto, medio y bajo. Por tanto, además de un inconveniente estético, los papilomas pueden suponer un grave peligro para la vida y la salud humana, ya que algunos de ellos pueden transformarse en tumores malignos.
¿Qué es el VPH?
El virus del papiloma humano infecta solo a los seres humanos y su principal vía de transmisión es la sexual. Por lo tanto, el VPH es más común entre las personas sexualmente activas. Esto explica el hecho de que la mayoría de las veces la infección ocurre a una edad temprana en el momento del inicio de la actividad sexual y en su punto máximo, es decir, entre los 15 y los 25 años. Además, varias cepas (tipos) de VPH pueden estar simultáneamente en el cuerpo humano, provocando la aparición de diferentes tipos de formaciones tumorales en la piel y las membranas mucosas.
La enfermedad causada por el VPH se llama papilomatosis.
La infección con el virus ocurre cuando entra en contacto con la piel o las membranas mucosas con partículas de piel desprendida o membranas mucosas de una persona infectada. Se adhieren a las membranas de las células epiteliales inmaduras, desde donde penetran en el citoplasma de la célula y, posteriormente, en el núcleo. Es en el núcleo celular donde está contenido el ADN, que el VPH daña. Como resultado, cuando la célula afectada se divide, la consecuencia de esto será la formación de nuevas células no sanas, pero que ya tienen información genética alterada, lo que conduce a interrupciones en el mecanismo de su reproducción y diferenciación. Este se convierte en el motivo de la aparición de neoplasias en la piel y las membranas mucosas.
La infección por VPH puede conducir no solo a la formación de papilomas, sino también a verrugas, así como a verrugas planas y genitales. Sin embargo, puede ser asintomático. En este caso, el paciente no mostrará signos externos de infección por virus del papiloma humano, pero actuará como portador y puede infectar a otros durante las relaciones sexuales sin protección o en casa.
Por tanto, la infección por VPH no siempre conduce a la formación de papilomas. Depende de la fuerza de la inmunidad de la persona, pero con mayor frecuencia los primeros papilomas pequeños aparecen entre 1 y 6 meses después de la infección.
El virus del papiloma humano es intracelular. Por lo tanto, con una fuerza suficiente del sistema inmunológico, el cuerpo suprime con éxito su actividad y no brinda la oportunidad de provocar la proliferación celular. Pero con un debilitamiento de la inmunidad como resultado de la acción de ciertos factores, las defensas del cuerpo caen, el virus se activa, lo que conduce a la formación de papilomas.
Todas las cepas o tipos de VPH se pueden dividir en 4 grupos:
- no oncogénico - cepas 1-5, 63;
- bajo riesgo oncogénico: cepas 6, 11, 40, 42-44, 54, 61, 70, 72, 81;
- riesgo oncogénico medio: cepas 26, 31, 33, 35, 51-53, 58, 66;
- alto riesgo oncogénico: cepas 16, 18, 39, 45, 56, 59, 68, 73, 82 (los tipos 16 y 18 se consideran los más peligrosos).
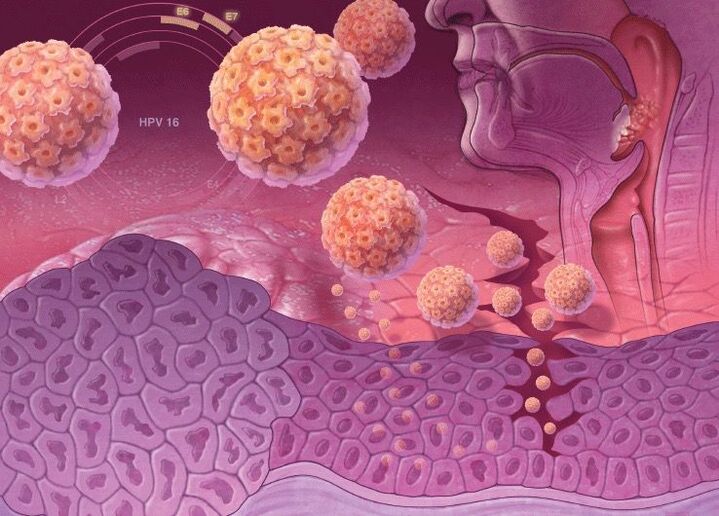
Las cepas de VPH de alto riesgo oncogénico tienen genes especiales en su ADN que son responsables de la síntesis de proteínas específicas, oncoproteínas (E6 y E7). Por lo tanto, cuando se incorpora al ADN de una célula humana, disminuye su protección contra el cáncer. Las oncoproteínas desestabilizan el genoma de la célula de la piel, provocan su reproducción activa y suprimen la capacidad de diferenciarse. Por lo tanto, esto conlleva un alto riesgo de desarrollar cáncer cuando se infecta con cepas de virus del papiloma humano de alto riesgo oncogénico.
La magnitud del peligro que representan los papilomas depende directamente del tipo de VPH. La infección por cepas con alto riesgo oncogénico es peligrosa para el desarrollo:
- cáncer de cuello uterino;
- tumores malignos del ano, vulva, pene;
- cáncer de orofaringe, etc.
El 70% de los casos de cáncer de cuello uterino se deben a una infección por los tipos 16 y 18 del VPH.
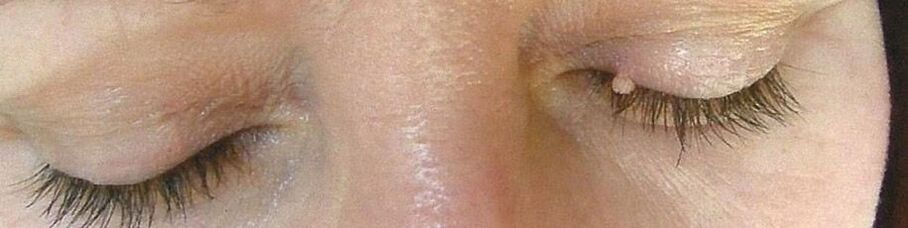
Pero incluso cuando se infectan con cepas de bajo riesgo oncogénico y la formación de papilomas, deben tratarse con cuidado. Las neoplasias convexas a menudo se lesionan con prendas de vestir, sangran y tienden a inflamarse. Al mismo tiempo, quizás la mayor incomodidad sea provocada por las formaciones en los genitales, que causan una incomodidad severa y complican la conducción de una vida íntima. En tales casos, es posible adjuntar una infección secundaria, que puede causar el desarrollo de complicaciones sépticas purulentas. Además, los papilomas pueden formarse en las membranas mucosas de casi cualquier órgano interno, lo que conduce a la interrupción de su trabajo. Entonces, a menudo se encuentra papilomatosis del tracto respiratorio superior, lo que causa dificultad para respirar.
Causas de la formación de papilomas y factores de riesgo.
El VPH puede transmitirse sexualmente, así como de una madre infectada a su bebé durante el parto. No se excluye la vía de transmisión del virus contacto-hogar, es decir, con el uso conjunto de toallas, ropa, etc. Esto explica la alta prevalencia del VPH en el mundo. La autoinfección también es posible. En este caso, si se lesiona un papiloma, el virus puede transferirse a áreas sanas de la piel y afectarlas.
Las principales causas de la infección por VPH son los frecuentes cambios de pareja sexual y las relaciones sexuales sin protección.

Pero la infección por un virus no siempre conduce a la formación de papilomas, verrugas genitales, etc. La probabilidad de desarrollar papilomatosis depende de varios factores:
- inmunodeficiencia de cualquier origen, incluida la toma de medicamentos que inhiben la inmunidad (inmunosupresores, citostáticos, etc. ), la presencia de infección por VIH, daño por radiación;
- disminución de las defensas del cuerpo en el contexto de cambios fisiológicos durante el embarazo;
- inicio temprano de la actividad sexual, cuando el sistema inmunológico aún no se ha formado y fortalecido por completo;
- microtraumatismo de la piel y membranas mucosas;
- infección por cepas de VPH altamente oncogénicas;
- la presencia en el cuerpo al mismo tiempo de varios tipos de VPH;
- la presencia de otras enfermedades de transmisión sexual (ETS), en particular gonorrea, tricomoniasis, herpes, infección por citomegalovirus, virus de Epstein-Barr, hepatitis B y C, etc . ;
- trastornos hormonales;
- agotamiento del cuerpo, hipovitaminosis, fatiga crónica y estrés severo;
- partos múltiples y abortos;
- la presencia de enfermedades crónicas graves, en particular diabetes mellitus;
- llevar un estilo de vida poco saludable, la presencia de malos hábitos;
- malas condiciones de vida.
Las personas mayores y con sobrepeso son más propensas a la formación de papilomas. Además, sus neoplasias a menudo se forman en los pliegues de la piel, lo que contribuye a su lesión e inflamación.
Tipos y síntomas
Las neoplasias causadas por la infección por VPH se pueden formar en la piel y las membranas mucosas de varias partes del cuerpo, incluida la cara, el cuello y el escote. También se pueden formar en los brazos, piernas, espalda, genitales, incluido el perineo, labios menores y mayores, vulva, vagina, cuello uterino, pene, especialmente a lo largo del surco coronal y el frenillo. No se excluye el daño a la membrana mucosa de la cavidad oral, lengua, nasofaringe, esófago, vejiga, conjuntiva del ojo, tráquea y otros órganos internos.
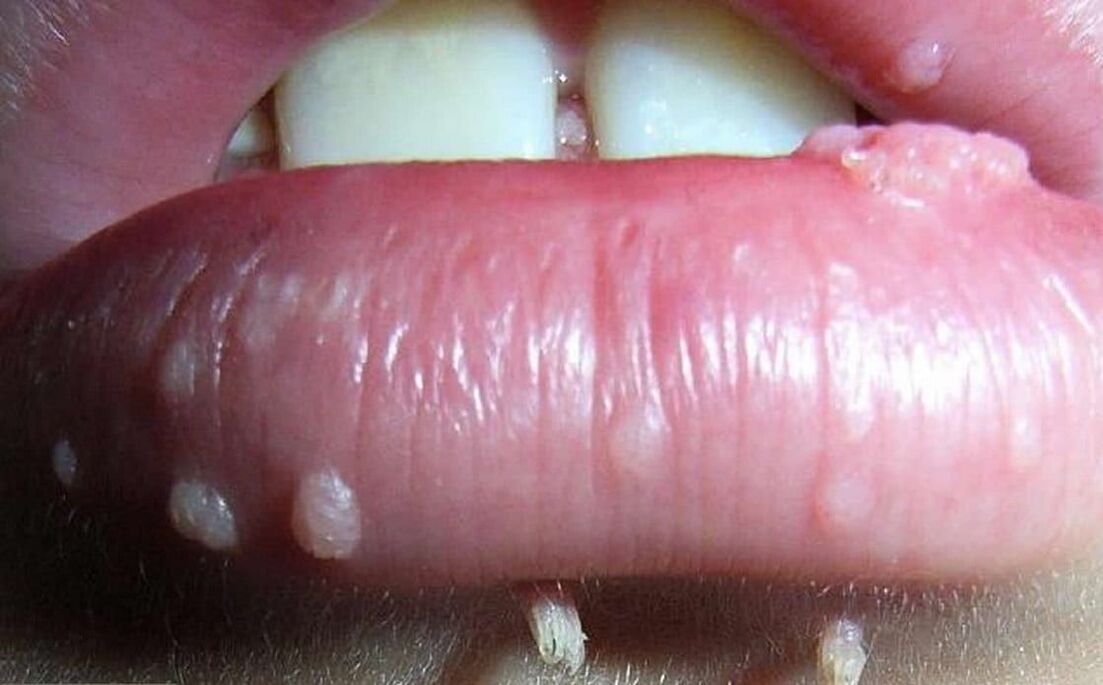
El virus del papiloma humano puede dar lugar a la aparición de neoplasias de distinta naturaleza. En general, se pueden dividir en 3 grupos, aunque en todos los casos el motivo de su aparición es el mismo: la infección por el virus del papiloma humano.
- Los papilomas son neoplasias benignas de color rosa, blanco, perla o marrón claro, que se forman con mayor frecuencia en los párpados, los labios, el pecho, las axilas y el cuello. Se localizan solos y, por lo general, no tienden a fusionarse, incluso con múltiples lesiones. Los papilomas suelen ser redondos o abultados, se parecen a la cabeza de la coliflor, más a menudo tienen una pierna.
- Las verrugas son formaciones benignas de un color marrón sucio o más pálido en forma de cresta de gallo o un conjunto de vellosidades unidas por una base común. La mayoría de las veces se encuentran en el área genital, el ano y alrededor de la boca. Tienden a fusionarse entre sí y, como resultado, cubren grandes áreas del cuerpo. Su aparición se debe a la infección por VPH tipos 6 y 11. Distinga entre verrugas puntiagudas, planas e intraepiteliales.
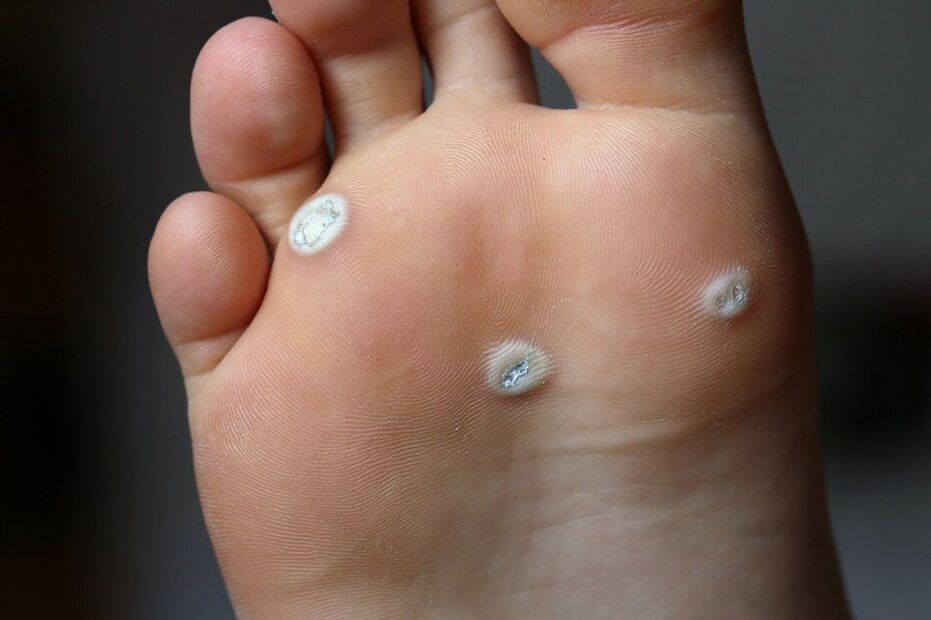
- Las verrugas son formaciones desiguales, ligeras y benignas parecidas a un tumor en forma de placa o un pequeño nódulo en la superficie de la piel de las manos, en las uñas, los pies, la cara y la parte frontal del cuerpo. Las verrugas pueden parecer papilomas, pero se diferencian de ellos en una base amplia. Por lo general, ocurren con la infección por VPH de los tipos 1-5, 7-10, 12, 14, 15, 17, 19-24.
Estas formaciones de tipo tumoral pueden variar en tamaño desde unos pocos milímetros hasta grandes crecimientos que cubren grandes áreas de la piel o las membranas mucosas.
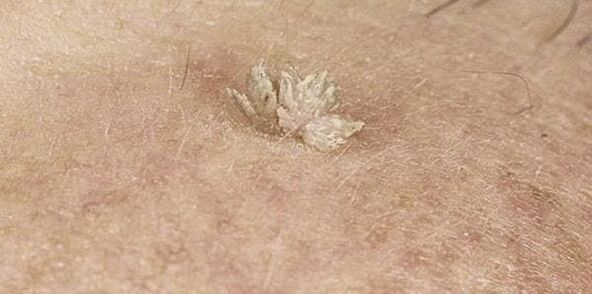
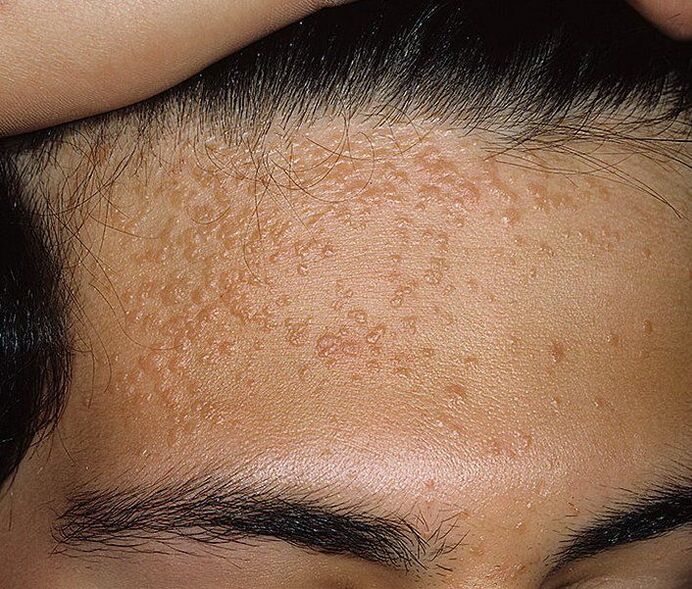
Además, las neoplasias pueden diferir en apariencia, lo que depende directamente del tipo de VPH que ha ingresado al cuerpo. Más a menudo que otros, hay:
- Vulgar o común: protuberancias de consistencia densa con un diámetro de más de 1 mm. Tienden a fusionarse y agruparse.
- Las verrugas plantares se elevan por encima de la superficie de la piel, a menudo protuberancias dolorosas con una superficie y un borde brillantes. Un rasgo característico es la ausencia de un patrón de piel. Su formación es provocada por los tipos 1, 2, 4 del VPH.
- Los papilomas planos son crecimientos suaves, lisos, planos, generalmente redondeados que tienen un color de piel normal o ligeramente amarillento, rosado. Pueden provocar picazón, por lo que a menudo se lesionan, duelen e inflaman. La causa de su formación son las cepas 3 y 10 del VPH.
- Los filiformes (acrocordios) son uno de los papilomas más comunes, especialmente entre los pacientes de edad avanzada. Se encuentra con mayor frecuencia en la cara, alrededor de los ojos, en la ingle, las axilas y el cuello. Son de color amarillento y tienden a crecer gradualmente, convirtiéndose en protuberancias de consistencia densa pero elástica.
- Verrugas genitales en el perineo, genitales.
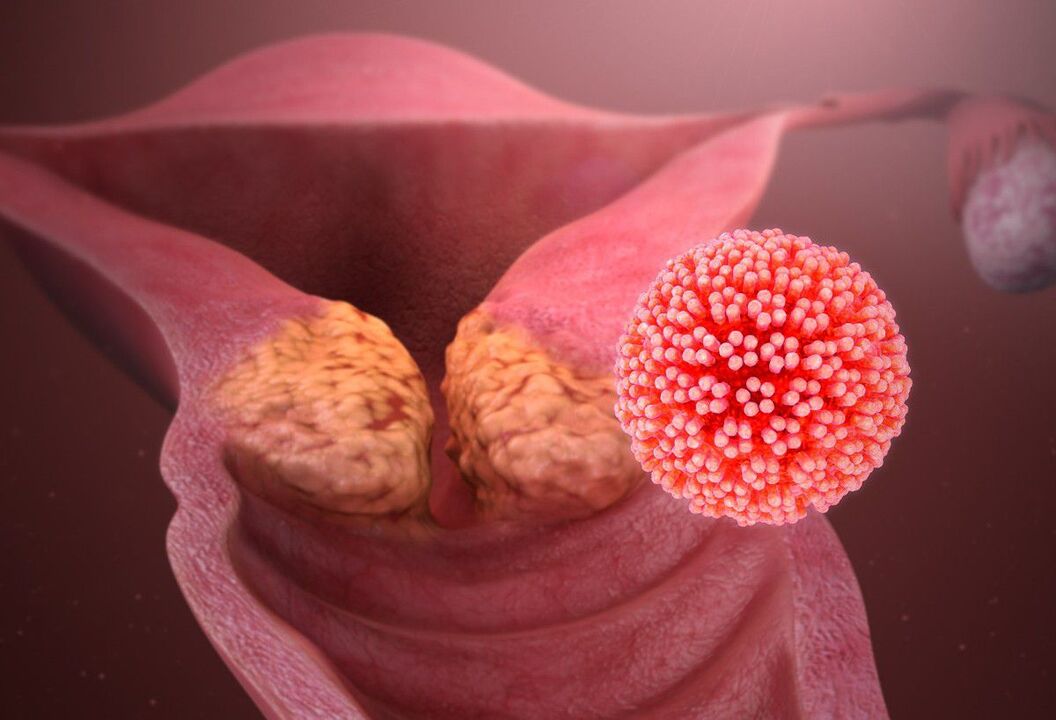
Los papilomas pueden ser visibles a simple vista o localizados en el grosor de la piel o membranas mucosas. En este último caso, se denominan endofíticas y una de sus manifestaciones es la displasia cervical. La derrota de los órganos genitales internos femeninos por papilomatosis puede indicar:
- picazón, ardor, llanto en el perineo;
- leucorrea profusa;
- secreción sanguinolenta, en particular, que surge después de las relaciones sexuales;
- malestar durante la intimidad.
A veces, la papilomatosis puede provocar dolor de espalda y pélvico, debilidad, hinchazón de las piernas y pérdida de peso innecesaria. Estos signos se encuentran entre los más alarmantes, ya que pueden indicar el desarrollo de complicaciones de la infección por VPH.
Diagnósticos
Si se forman papilomas en el cuerpo, la cara o los genitales, debe consultar a un dermatólogo. Esto permitirá no solo diagnosticar la infección por virus del papiloma humano en las primeras etapas, sino también tomar medidas para prevenir la formación de nuevos elementos, así como observar cambios en los existentes.
Es especialmente importante no dudar en visitar a un médico si aparecen signos de crecimiento, decoloración del papiloma, olor desagradable o dolor en el área de su localización.
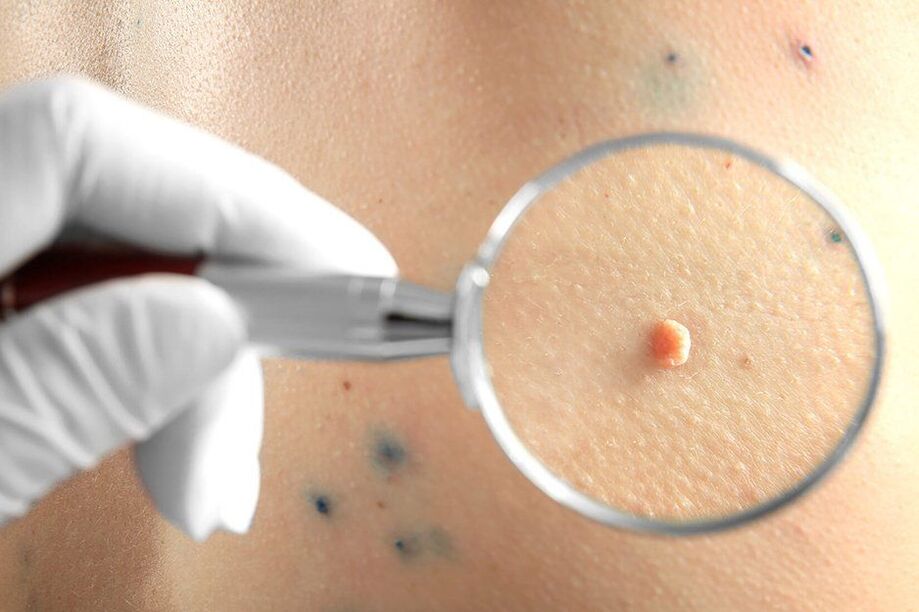
En primer lugar, el médico realizará una dermatoscopia, es decir, un examen de las neoplasias con un dispositivo de aumento especial. Esto permitirá determinar su naturaleza, así como notar signos peligrosos que indican una alta probabilidad de degeneración de una formación benigna en una maligna, sin mencionar un cáncer formado. Si se detectan en una etapa temprana de desarrollo, se pueden tratar con éxito y tienen un pronóstico favorable en el futuro.
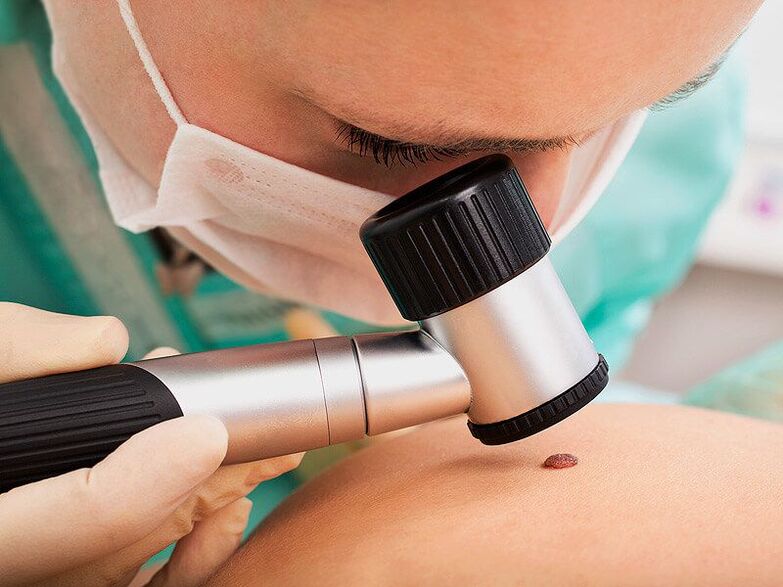
Es imperativo que se recomiende a los pacientes que se hagan pruebas de detección de ETS, especialmente si se encuentran verrugas en el área genital. Además, en tales situaciones, se muestra que las mujeres reciben consejos de un ginecólogo y los hombres, de un urólogo. Esto es importante para diagnosticar la presencia de una lesión por virus del papiloma humano en el cuello uterino, la uretra, etc. y, si es necesario, prescribir el tratamiento adecuado.
Para confirmar la infección papilomatosa, a los pacientes generalmente se les asigna un análisis de PCR. Con su ayuda, es posible no solo confirmar o negar la infección con el virus del papiloma humano, sino también determinar con precisión las cepas.
Tratamiento y extirpación de papilomas.
El tratamiento de la infección por virus del papiloma humano es siempre complejo. Por supuesto, simplemente puede eliminar el papiloma perturbador, pero en este caso existe un alto riesgo de que pronto se forme uno nuevo o incluso varios en su lugar. Dado que la razón principal para la formación de papilomas es una disminución de las propias defensas del cuerpo, lo que permite que el VPH latente en el cuerpo se active, en primer lugar, se prescribe una terapia con medicamentos a los pacientes con papilomatosis. Incluye la toma de inmunomoduladores y agentes antivirales. Con lesiones extensas de la piel y membranas mucosas con papilomas, también se pueden prescribir medicamentos citotóxicos. Pero se toman bajo la supervisión de un médico, ya que pueden provocar efectos secundarios graves.
Si a un paciente se le diagnostica infecciones o enfermedades concomitantes, se le debe recetar el tratamiento adecuado para la situación y, a veces, se requiere consultar adicionalmente a un especialista especializado y someterse a una terapia bajo su supervisión.
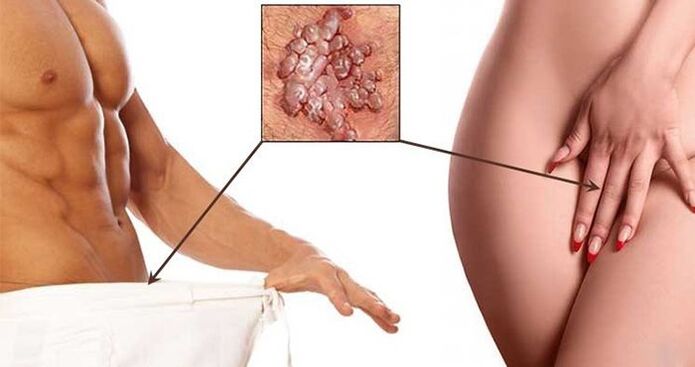
Las verrugas de todo tipo están sujetas a eliminación obligatoria, así como los papilomas, que a menudo se lesionan e inflaman. En otros casos, la extracción se realiza a petición del paciente. Pero es posible comenzar a eliminar las manifestaciones visibles de la infección por VPH solo después del final del tratamiento de las enfermedades concomitantes, si las hubiera, y en el contexto de la continuación de la terapia antiviral.
En general, todos los métodos modernos de destrucción o eliminación de papilomas se pueden dividir en 2 grandes grupos:
- químico: consiste en el uso de varios compuestos químicos para eliminar los papilomas, incluido el ácido tricloroacético, preparaciones dermatológicas;
- físico: implica la extirpación de papilomas mediante cirugía, mediante electrocoagulación, criodestrucción, láser, ondas de radio o coagulación con plasma.
Después de extirpar el papiloma por un método u otro, es importante usar los agentes tópicos recetados por el médico para acelerar la curación y eliminar el riesgo de infección.
El éxito del tratamiento y especialmente la eliminación de los papilomas depende de la fortaleza del sistema inmunológico. En su estado normal, en el 90% de los casos, dentro de los 2 años desde el momento de la infección, el VPH se suprime o incluso se destruye por completo. Pero esto no es garantía de que no exista riesgo de reinfección o formación de nuevos papilomas. Si la inmunidad se reduce debido a la acción de ciertos factores, la papilomatosis se vuelve crónica, periódicamente presenta recaídas y puede provocar complicaciones graves.
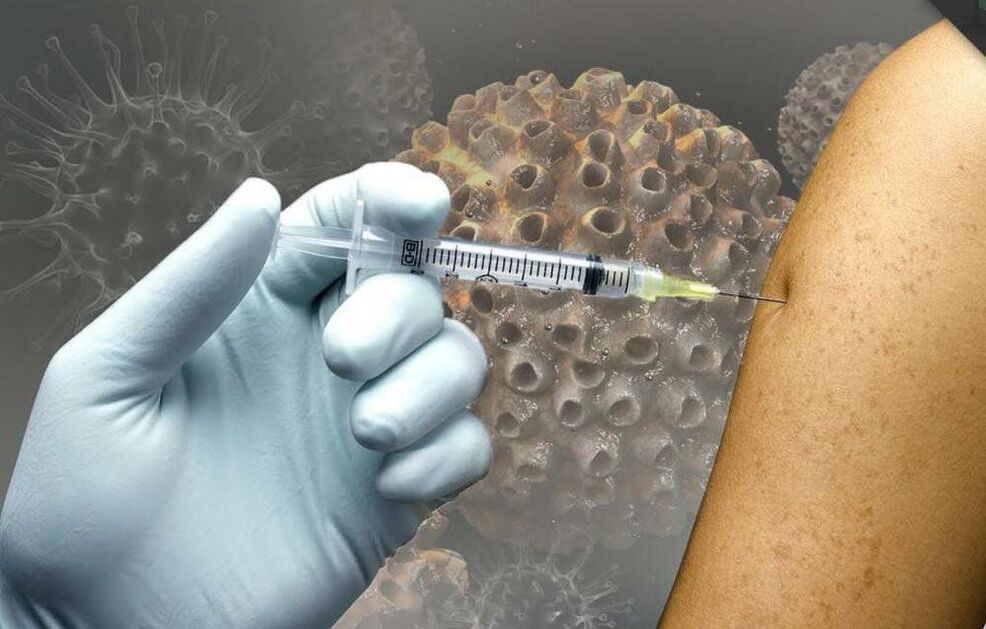
Para prevenir la infección por cepas peligrosas del VPH y el desarrollo de complicaciones graves, se recomienda, especialmente para las niñas, vacunarse entre los 9 y los 25 años.
Extirpación quirúrgica de papilomas
La esencia del método es eliminar la neoplasia con un bisturí, que se asocia con la formación de cicatrices y un aumento en el tiempo de curación. Por lo tanto, se usa solo cuando es necesario extirpar un papiloma grande o en aquellos casos en que es necesario realizar un examen histológico, ya que se supone la formación de células malignas en él.
El procedimiento se realiza con anestesia local, lo que lo hace indoloro. El médico extirpa la neoplasia con un bisturí y captura el tejido sano circundante. Esto es necesario para eliminar el riesgo de que se vuelva a formar un papiloma en el mismo lugar. Si tiene pierna, se diseca con tijeras quirúrgicas, y con la ayuda de un electrocoagulador se "sella" el vaso sanguíneo que alimentaba la neoplasia. La herida restante se sutura, se trata con un antiséptico y se cubre con un vendaje estéril.
Hoy en día, la extirpación quirúrgica de los papilomas se realiza principalmente cuando existe la sospecha de formación de células cancerosas.
Criodestruccion
El método implica el uso de bajas temperaturas para destruir las células del papiloma. Esto se realiza mediante el uso de nitrógeno líquido, cuya temperatura es de -196 ° C. La esencia del procedimiento es usar una boquilla especial o tocar el papiloma con un hisopo de algodón humedecido en nitrógeno líquido. Bajo su acción, el agua contenida en las células se convierte instantáneamente en cristales de hielo, que las destruyen desde el interior. El procedimiento se realiza con anestesia local o sin ella, ya que el tiempo de exposición al nitrógeno líquido no supera los 5-20 segundos.
La complejidad del método radica en elegir la duración correcta de la exposición para eliminar el papiloma en toda su profundidad y no dañar los tejidos sanos, lo que provocará la formación de cicatrices.
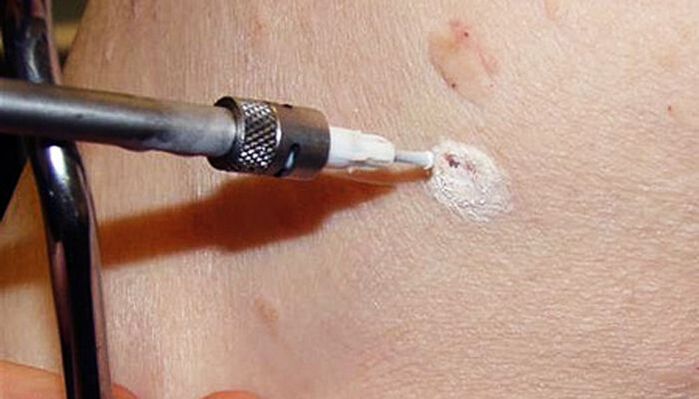
Inmediatamente después del tratamiento con nitrógeno líquido, se forma una mancha blanca en el sitio del papiloma. Posteriormente, se forma una pequeña burbuja con un contenido líquido transparente o rosado, y la piel circundante se enrojece y puede hincharse un poco. Esto puede ir acompañado de una pequeña molestia en forma de sensación de ardor u hormigueo.
Después de 3-4 días, la burbuja estalla y en su lugar se forma una costra, que desaparece después de unos días, exponiendo una piel joven y sana. En ningún caso debe perforar la vejiga de forma independiente, dañarla o la costra de otra manera.
La cauterización de papilomas con nitrógeno líquido es posible solo en los casos en que se excluye por completo la posibilidad de formación de células malignas. Este método se usa con mayor frecuencia para eliminar papilomas y verrugas genitales en:
- siglos;
- rostro;
- pequeñas articulaciones;
- genitales.
Eliminación de papilomas con láser.
El uso de un láser para eliminar los papilomas también es posible solo en los casos en que su malignidad está completamente excluida. El procedimiento se realiza bajo anestesia local y consiste en la evaporación de la humedad en las células del papiloma con la energía térmica de un láser. Por lo tanto, se dirige un rayo láser enfocado a la neoplasia. La duración de la exposición no excede de 1 minuto.
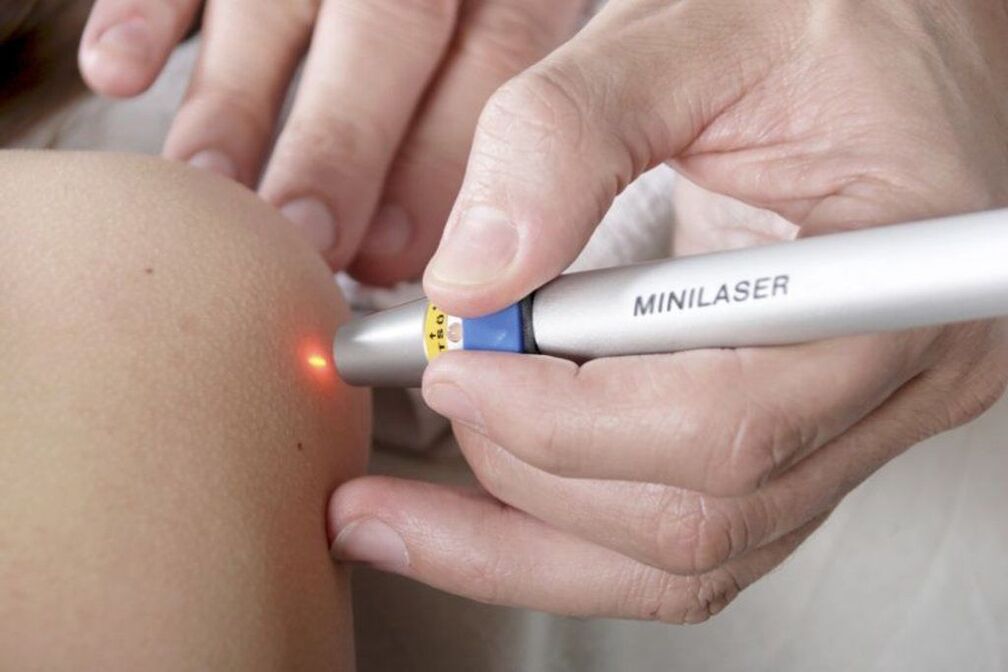
Como resultado, se forma una costra en el sitio del papiloma y la piel a su alrededor se enrojece y se hincha. La costra desaparecerá por sí sola en una semana. No se puede remojar y cocer al vapor durante 3 días, así como arrancar y herir, ya que está plagado de cicatrices. Además, dentro de las 2 semanas posteriores a la extracción del papiloma, vale la pena proteger el área de tratamiento de la luz solar. De lo contrario, existe una alta probabilidad de hiperpigmentación de esta área.
Al eliminar los papilomas en la cara con un láser, no aplique cosméticos decorativos en el área afectada hasta que cicatrice por completo.
Una vez que la costra se cae, queda expuesta una piel rosada y saludable, que gradualmente adquiere un tono normal. Esta es la principal ventaja de la eliminación con láser de papilomas, ya que no implica la formación de cicatrices y cicatrices. Pueden formarse solo cuando se eliminan neoplasias grandes y se violan las reglas de atención en el período postoperatorio. Además, la eliminación con láser elimina por completo el riesgo de infección de la herida y es un método absolutamente sin sangre, ya que bajo la influencia de la energía térmica, se produce la coagulación instantánea de los vasos sanguíneos pequeños.
Con la ayuda de un láser, los papilomas se eliminan principalmente en:
- las manos;
- piernas y pies;
- rostro;
- siglos;
- cuello;
- genitales.
El láser es la única forma confiable de eliminar las verrugas plantares, ya que sus raíces pueden penetrar 1 cm o más en el tejido.
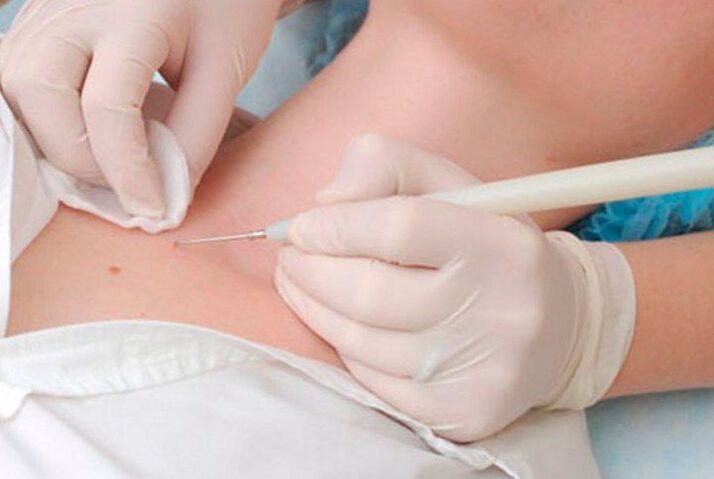
Electrocoagulación de papilomas
La esencia del método es utilizar una corriente eléctrica para eliminar los papilomas. Con un aparato especial llamado electrocoagulador, el médico captura el papiloma y lo corta dentro del tejido sano. En este caso, el sangrado está completamente ausente, ya que la energía térmica de la corriente es suficiente para la coagulación de los vasos sanguíneos pequeños. Pero el procedimiento puede ser doloroso, especialmente si es necesario eliminar el crecimiento en áreas del cuerpo con piel delicada.
Después de la electrocoagulación, también se forma una costra. Y todo el período de recuperación toma de 7 a 10 días. Después de que la costra se cae, la piel debajo de ella debe protegerse contra daños y exposición a la radiación ultravioleta.
El método se utiliza para eliminar papilomas en diferentes partes del cuerpo. Además, la electrocoagulación también se puede utilizar en los casos en que se requiera realizar un examen histológico de una neoplasia y establecer con precisión su naturaleza. Pero el resultado del procedimiento depende completamente de la calificación y experiencia del médico, sin embargo, como en otros casos, ya que si la extirpación no es lo suficientemente profunda, el papiloma puede volver a formarse en la misma zona.
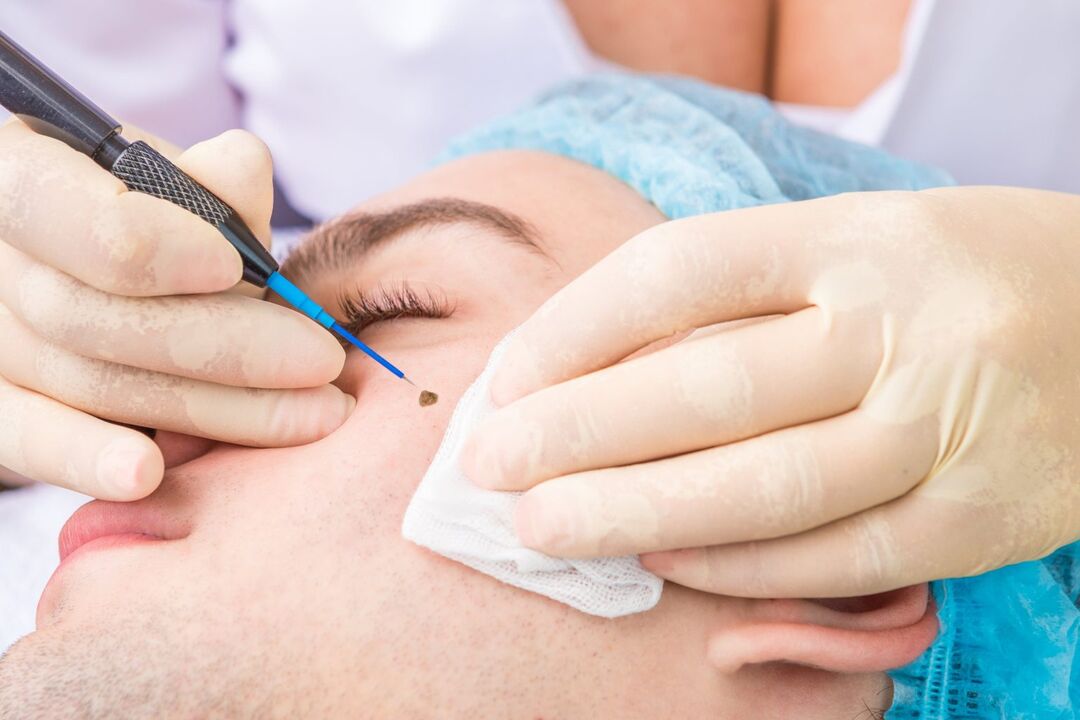
Cirugía de ondas de radio
Este método es uno de los más avanzados en la eliminación de papilomas de cualquier tipo. Implica el uso de un aparato especial. Pero al mismo tiempo, tiene mucho en común con la extirpación láser de papilomas. El procedimiento se realiza bajo anestesia local y la extracción se produce directamente debido a la exposición de la neoplasia a ondas de radio. Gracias a ellos, es posible cortar completamente el papiloma de cualquier tamaño y ubicación, así como evitar cicatrices.
Eliminación química de papilomas
El método implica la aplicación regular de compuestos especiales al papiloma, que destruyen sus células, lo que conduce a la posterior desaparición de la neoplasia. Pero al usar tales medicamentos, es importante tener mucho cuidado de no permitir que la sustancia entre en contacto con la piel sana.
Así, todo el mundo puede afrontar la formación de papilomas. No existe una prevención eficaz de la infección por VPH y las vacunas solo protegen contra las cepas más peligrosas del virus en términos de riesgo de cáncer. Sin embargo, en la mayoría de los casos, no causan molestias importantes a una persona, a excepción de las verrugas genitales y el ano, que deben eliminarse. En cualquier caso, puede deshacerse de cualquier papiloma de manera rápida y efectiva, pero como es imposible destruir completamente el VPH en el cuerpo con medicamentos y siempre existe el riesgo de infectarse nuevamente o con otra cepa, existe la posibilidad de que el problema volverá a aparecer. La única forma confiable de minimizar la probabilidad de formación de papiloma es fortalecer el sistema inmunológico. Y si aparecen y representan un defecto cosmético o interfieren con la vida diaria de una persona, contacte a un dermatólogo. El médico podrá diferenciar con precisión los papilomas de otras neoplasias cutáneas y resolverá este problema en cuestión de minutos.

























